Mojeyko L.F., Novikava A.V.
Belarusian State Medical University, Minsk
Modern principles of therapy of vulvovaginal candidiasis
Резюме. Кандидозный вульвовагинит – широко распространенная нозологическая форма в гинекологической практике, причем в настоящее время возросла не только заболеваемость этой патологией, но и частота перехода ее в хроническую рецидивирующую форму. В статье представлены современные данные о распространенности, этиологии, методах диагностики, клиническом течении и лечении вульвовагинального кандидоза, представлена схема терапии острого и хронического урогенитального кандидоза.
Ключевые слова: кандидозный вульвовагинит, урогенитальный кандидоз, вульвовагинальный кандидоз, кандидоносительство.
Summary. Vulvovaginal candidiasis is a common form of nosology in gynecological practice, and now has increased the incidence of this disease and the frequency of its conversion to a chronic relapsing form. The article presents current information about incidence, etiology, diagnostic methods, clinical course and treatment of vulvovaginal candidiasis, the scheme of treatment of acute and chronic urogenital candidiasis.
Keywords: urogenital candidiasis, vulvovaginal candidiasis.
Вульвовагинальный кандидоз в настоящее время является одним из самых распространенных заболеваний среди женщин репродуктивного возраста [6, 9, 14]. По данным некоторых авторов, до 75% женщин репродуктивного возраста в мире имели хотя бы один эпизод кандидозного вульвовагинита, каждая вторая указывала на повторные случаи этого заболевания, и почти 20% пациенток страдают хроническим рецидивирующим кандидозом [10]. Согласно исследованиям А.Л. Тихомирова, частота кандидозного вульвовагинита за последнее десятилетие удвоилась, достигая 45% случаев инфекционных поражений вульвы и влагалища [11]. При этом вульвовагинальный кандидоз наиболее часто отмечается у женщин репродуктивного возраста, реже – в подростковом и климактерическом периодах [11]. В то же время существует мнение, что истинная распространенность этой патологии превышает указанные значения в связи с тем, что среди женщин широко распространено самолечение.
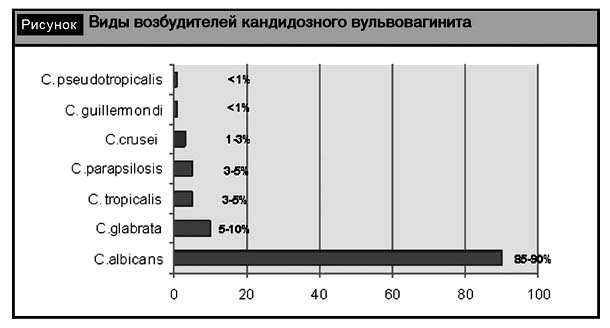
Следует отметить, что возбудитель кандидозного вульвовагинита – дрожжеподобные грибы рода Candida – является условно-патогенным микроорганизмом, сапрофитом, обитающим на коже и слизистых оболочках практически здоровых людей. В настоящее время известно более 170 биологических видов этих грибов, основным возбудителем среди них считается C. albicans, которые выявляются у 85–90% пациенток с кандидозным вульвовагинитом. Также клиническое значение имеют C. glabrata, C. tropicalis, C. parapsilosis, C. crusei и др. (см. рисунок) [5, 8]. По литературным данным, в последние годы отмечается увеличение роли Candidanon-albicans в патогенезе кандидозных кольпитов, которые обладают генетически детерминированной или приобретенной резистентностью к антимикотическим препаратам и плохо поддаются лечению.
Предрасполагающие факторы к развитию вульвовагинита кандидозной этиологии: физиологические (беременность и менструация), механические (травмы половых путей, ношение синтетического нижнего белья, длительное применение внутриматочной контрацепции), эндокринные (сахарный диабет, гипотиреоз и другие эндокринопатии), иммунологические (заболевания, сопровождающиеся иммунодефицитом), ятрогенные (применение антибиотиков, иммуносупрессоров, глюкокортикоидных гормонов, гормональной контрацепции, химиотерапии, лучевой терапии) и др. [2, 15].
До настоящего времени остается открытым вопрос о путях передачи кандидозной инфекции. Существует мнение, что источником инфицирования при рецидивирующем кандидозном вульвовагините является желудочно-кишечный тракт, спорным остается вопрос о половом пути заражения. Однако штаммы дрожжеподобных грибов рода Candida, выделенные у практически здоровых женщин-носителей и у пациенток с кандидозным кольпитом, не отличаются по своим биохимическим характеристикам, что может свидетельствовать о ведущей роли макроорганизма в развитии заболевания [5, 9, 10, 11]. Обычно развитию патологического процесса способствуют указанные выше предрасполагающие факторы.
По клиническому течению выделяют несколько форм кандидозного вульвовагинита: острую (длительность заболевания до 2 мес.), хроническую рецидивирующую (длительность заболевания составляет более 2 мес. с 4 и более рецидивами вульвовагинита в течение 12 мес.) и кандидоносительство. При этом клиническая картина урогенитального кандидоза разнообразна и зависит от многих факторов – наличия сопутствующих соматических заболеваний, стадии патологического процесса, микробиоценоза влагалища, гигиенических навыков и др. Основные симптомы кандидозного кольпита: зуд и жжение в области промежности, вульвы и влагалища, творожистые выделения и наличие неприятного запаха из половых путей. Характерно усиление указанных симптомов во второй половине дня и в ночное время, во время менструаций, после полового акта, длительной ходьбы и т.д. [7, 11].
Кандидоносительство характеризуется отсутствием у пациенток перечисленной симптоматики, причем при микробиологическом исследовании выделений из половых путей обнаруживаются почкующиеся формы дрожжеподобных грибов рода Candidaв количестве менее 104 КОЕ, нити псевдомицелия отсутствуют. Следует отметить, что именно эта форма кандидозной инфекции, по сведениям некоторых авторов, обнаруживается у каждой пятой женщины репродуктивного возраста [11].
Острый вульвовагинальный кандидоз протекает с ярко выраженной клинической симптоматикой – обильными или умеренными творожистыми выделениями из половых путей, гиперемией и отеком слизистой оболочки, обычно с появлением везикулярных высыпаний в области вульвы и влагалища. При культуральном исследовании выделений из половых путей выявляются дрожжеподобные грибы в титре, превышающем 104 КОЕ, в сочетании с высоким титром лактобацилл – более 106 КОЕ. Необходимо отметить частое образование микробных ассоциаций грибов рода Candida с гарднереллами, в этом случае количество лактобацилл резко снижается.
Исчезновение клинических симптомов кандидозного вульвовагинита после начала терапии не всегда сопровождается полной эрадикацией возбудителя и излечением пациенток. У 5% женщин отмечается переход заболевания в хроническую форму, причем у половины пациенток первый рецидив происходит в течение 3 мес. после успешного лечения острой формы вульвовагинального кандидоза. В клинической картине хронического кандидозного кольпита преобладают вторичные изменения кожи и слизистых половых путей – экскориации, трещины, лихенизация, сухие эрозии, иногда клиническая картина характерна для крауроза вульвы. При этом гиперемия слабо выражена, отмечается также слабо выраженная инфильтрация, атрофия слизистой влагалища и вульвы может сочетаться с образованием белесоватых пленок.
Для диагностики кандидозного вульво-вагинита следует применять комплексный подход [7]. Оценку клинической картины целесообразно сочетать с микроскопией отделяемого половых путей в нативных мазках и окрашенных по Граму мазках-отпечатках, что позволяет выявить дрожжеподобные грибы, их споры и мицелий, а также сопутствующую микрофлору. Немаловажное значение в диагностике имеет культуральное исследование (на средах Сабуро, кровяном, картофельном, сусло-агаре и др.), позволяющее определить степень колонизации влагалища, микробные ассоциации, а также видовую принадлежность грибов и их чувствительность к антимикотическим препаратом. Культуральный метод применяется при хроническом рецидивирующем течении кандидозного вульвовагинита, при атипичном течении заболевания, а также при подозрении на резистентность к антимикотическим препаратам.
Молекулярно-биологический метод (ПЦР) является специфичным и высокоточным, позволяет выявить определенный вид дрожжеподобных грибов рода Candida, однако его применение ограничено вследствие возможности кандидоносительства. Имеющиеся в настоящее время экспресс-методы позволяют точно и быстро выявить наличие грибов в отделяемом из половых путей, однако при этом отсутствуют данные о наличии сопутствующей микрофлоры, что важно учитывать при назначении терапии.
Серологические методы исследования с целью диагностики урогенитального кандидоза не нашли широкого применения в связи с низкой иммуногенностью грибов.
При выборе схемы лечения кандидозного вульвовагинита необходимо учитывать клиническую форму заболевания и наличие сопутствующих или предрасполагающих факторов. Терапия должна быть основана на принципах эрадикации возбудителя (основная цель), устранения или уменьшения предрасполагающих факторов, укрепления неспецифической иммунорезистентности организма.
В настоящее время известны следующие группы антимикотических препаратов:
– полиенового ряда (нистатин, леворин, амфотерицин В)
– имидазолового ряда (клотримазол, кетоконазол, миконазол)
– триазолового ряда (интраконазол, флуконазол)
– прочие антимикотические средства (гризеофульвин, нитрофунгин, препараты йода и др.)
Основной метод лечения острого вульвовагинита кандидозной этиологии – местное применение антимикотических препаратов [12]. Однако в последние годы имеются сведения о частом развитии резистентности грибов к препаратам полиенового и имидазолового ряда. Кроме того, местное применение лекарственных средств зачастую сопровождается неприятными ощущениями у пациенток при их вытекании из половых путей, дискомфортом, чувством жжения, раздражением слизистой влагалища, что способствует их нерегулярному применению [3].
В настоящее время широкое применение в терапии как острых, так и хронических форм урогенитального кандидоза приобрел препарат из группы триазолов – (флуконазол). Препарат активен в отношении C. albicans, C. glabrata, C. tropicalis, C. parapsilosis, C. crusei и др. [16]. Механизм антимикотического действия флуконазола основан на избирательном угнетении синтеза эргостерина, при отсутствии влияния на метаболизм гормонов, таким образом исключается вероятность развития гинекомастии и гипокалиемии. Дифлюзол (флуконазол) растворяется в воде, при приеме внутрь быстро всасывается, его биодоступность более 90%, а концентрация в плазме крови через 1,5 ч после перорального приема достигает пика, период полувыведения составляет 30 ч, в свободном, несвязанном с белками состоянии находится около 88% препарата, что способствует хорошему проникновению препарата в ткани. Согласно исследованиям А.А. Олиной и соавт. (2009), флуконазол в высоких концентрациях определяется в слизистой влагалища и выделениях из половых путей, обеспечивая высокую эффективность монотерапии. Выбор схемы назначения дифлюзола зависит от формы вульвовагинального кандидоза. Так, при острой форме достаточно однократного применения препарата в дозе 150 мг. При хроническом рецидивирующем урогенитальном кандидозе целесообразно провести культуральное исследование для определения чувствительности грибов к антимикотическим препаратам и назначать дифлюзол в дозе 150 мг в 1-й и 3-й дни лечения, затем один раз в месяц на протяжении 4 мес.
Таким образом, выбор схемы лечения кандидозного вульвовагинита должен быть основан на комплексном подходе в зависимости от клинического течения заболевания, наличия сопутствующих инфекций и других заболеваний, что будет способствовать высокой эффективности терапии и сохранению репродуктивного здоровья женщин.
Л И Т Е Р А Т У Р А
1. Ермакова Н.П. // Мать и дитя в Кузбассе. – 2008.– № 1 (32). – С. 28–30.
2. Жорж О.Н., Мирзабалаева А.К. // Проблемы мед. микологии. – 2011. – Т. 13, № 1. – С. 35–38.
3. Зайдиева З.С., Магометханова Д.М. // Рус. мед. журнал. – 2005. – Т. 13, № 1. – С. 19–22.
4. Карась И.Ю., Гришакова В.А., Равинг Л.С. и др. // Мать и дитя в Кузбассе. – 2006. – № 2 (25). – С. 32–34.
5. Лечение и профилактика острого и рецидивирующего урогенитального кандидоза у женщин: Пособие для врачей / В.И. Кисина и др. – М., 2001.– 4 с.
6. Панкрушева Т.А., Автина Т.В., Покровский М.В., Медведева О.А. // Науч. ведомости. Сер. Медицина. Фармация. – 2010. – № 22 (93), вып. 12/2. – С. 40– 46.
7. Петухова Е.В., Архипова О.И., Бычковская Т.И. и др. // Проблемы мед. микологии. – 2007. – Т. 9, № 2. – С. 88.
8. Попова Н.В., Куперт А.Ф., Киборт Р.В. // Бюл. ВСНЦ СО РАМН. – 2005. – Т. 1, № 39. – С. 85–87.
9. Савичева А.М., Мартикайнен З.М., Абашова Е.И. и др. // Журн. акушерства и женских болезней.– 2008.– Т. LVII, № 1. – С. 41–46.
10. Синчихин С.П., Мамиев О.Б., Сувернева А.А. // Consilium medicum. – 2009. – Т. 11, № 6. – С. 42–47.
11. Тихомиров А.Л., Олейник Ч.Г. Кандидозный вульвовагинит: от этиологии до современных принципов терапии. – М., 2004. – 20 с.
12. Уткин Е.В., Дикова С.Н. // Проблемы мед. микологии. – 2007. – Т. 9, № 2. – С. 102.
13. Фадина Ю.П., Татарова Н.А., Мирзабалаева А. К. // Проблемы мед. микологии. – 2007. – Т. 9, № 2.– С. 102–103.
14. Файзуллина Е.В. // Проблемы мед. микологии.– 2007. – Т. 9, № 2. – С. 103–104.
15. Factors assotiated with recurrent vulvovaginal candidiasis dietary intake, coting, sexual activities, personal hygiene, antibiotic use and allergies / Jilek P., Spasek J. et al. // 3rd Trends in Medical Mycology. – Turin, 2007. – P. 99.
16. Perry C.M., Whittington R. // Drugs. – 1995. – Vol. 49, N 6. – P. 984–1006.
Медицинские новости. – 2011. – №2. – С. 34-36.
Внимание! Статья адресована врачам-специалистам. Перепечатка данной статьи или её фрагментов в Интернете без гиперссылки на первоисточник рассматривается как нарушение авторских прав.