Sharabchiev Yu.T.
Editorial office of the «Medical news» journal, Minsk, Belarus
Public health of nation and individual health of a person
Резюме. Расставлены акценты в определении меры ответственности государства, системы здравоохранения и граждан за состояние общественного здоровья нации и индивидуальное здоровье. Общественное здоровье рассматривается как прерогатива, в первую очередь, государства, а затем системы здравоохранения; индивидуальное здоровье – сфера ответственности граждан, а затем уже системы здравоохранения и государства. Здравоохранение играет важную, но не основополагающую роль в формировании общественного здоровья в пределах управляемых медициной 10–15%. Любая страна мира может достигнуть по показателям общественного здоровья населения уровня таких стран, как Япония или Швеция, при условии аналогичного финансирования мероприятий по охране здоровья граждан, а не только системы здравоохранения. В еще большей степени здоровье нации зависит от благосостояния граждан. При этом некоторые страны при достижении высокого уровня благосостояния и финансирования мероприятий по охране здоровья граждан могут увеличить ожидаемую продолжительность жизни при рождении на 15–20 лет в течение 5–8 лет. Не менее важно формирование у каждого человека менталитета здорового образа жизни.
Ключевые слова: здравоохранение, общественное здоровье, индивидуальное здоровье, финансирование здравоохранения.
Медицинские новости. – 2015. – №3. – С. 18–25.
Summary. Key points in determining the measure of responsibility of the state, health system and citizens of the state for the nation’s public health and individual health are highlighted. Public health is seen as a prerogative primarily, for the state, and then for the health care system; individual health – a sphere of the responsibilities of citizens, and then of the responsibilities of health care system and the state. Health plays an important, but not a fundamental role in the formation of public health within the 10–15% of influence of medicine.Any country in the world can achieve in terms of public health such levels as Japan or Sweden, providing similar funding for the protection of public health and not just for health care system. The health of the nation in a greater degree depends on the well-being of citizens. At the same time, some countries can increase lifeexpectancy at birth for 15–20 years within 5–8 years achieving a high level of well-being and funding for the protection of public health. No less important is the formation of mentality of a healthy lifestyle in every person.
Keywords: health care, public health, individual health, health financing.
Meditsinskie novosti. – 2015. – N3. – P. 18–25.
Многие страны из года в год наращивают объем средств, направляемых на здравоохранение. Медицинская наука, система здравоохранения и промышленность XXI века предоставляют практикующим врачам принципиально новые медицинские технологии, лекарственные средства, медицинские приборы, инструментарий и устройства, что, казалось бы, должно существенным образом повлиять на конечные показатели здоровья населения: смертности, заболеваемости, инвалидности. Почему показатели здоровья нации не всегда соответствуют уровню финансирования здравоохранения и новациям в медицине?
Еще в 1970-х годах Ю. П. Лисицыным было установлено, что среди факторов, определяющих здоровье населения, на долю системы здравоохранения приходится не более 10%. Более важными факторами, влияющими на общественное здоровье, являются образ жизни (удельный вес его более 50% в числе всех факторов), экологическая ситуация (20–25%), наследственная обусловленность (15–20%) [14]. При этом вклад тех или иных факторов в возникновении различных заболеваний существенно колеблется (таблица).
В целом общественное здоровье нации находится в сфере ответственности трех субъектов: государства, системы здравоохранения и личности.
Роль и сфера ответственности государства. В сфере ответственности государства находится создание адекватной для данной страны системы здравоохранения, включая инфраструктуру, систему подготовки и повышения квалификации медицинских кадров, медицинскую науку; обеспечение лекарственной безопасности, безопасной среды обитания, продовольственной безопасности; создание безопасных и здоровых условий труда, быта и отдыха граждан; обеспечение достаточного уровня благосостояния граждан, уровня финансирования здравоохранения; природоохранные мероприятия и многое другое.
Уровень финансирования здравоохранения. Многие страны из года в год увеличивают расходы государства на здравоохранение, однако должной отдачи эти вложения не дают. Практика показывает, что увеличение объема финансирования, выделяемого на здравоохранение, способствует улучшению качества и доступности медицинской помощи, однако величина средств, выделяемых на здравоохранение, не всегда коррелирует с конечными показателями эффективности здравоохранения – уровнем здоровья населения.
В рамках демографического перехода к современному способу воспроизводства населения происходит реструктуризация патологий: нарастают ресурсоемкие нозологические формы (в первую очередь, хронические заболевания), снижается удельный вес патологий, лечение и профилактика которых требуют гораздо меньших затрат [24]. Эта и другие причины (инфляция, внедрение более дорогих технологий и медикаментов) обусловливают рост расходов на здравоохранение, выражающийся в его увеличении на 1% ВВП каждое десятилетие. Так, если в 20-е годы XX века цивилизованный мир тратил на нужды здравоохранения 0,7–1,2 ВВП, то в настоящее время в странах Европы эти затраты составили уже 7–9% ВВП, а в США – около 15% [24].
Многие страны демонстрируют похожую картину потребности в увеличении расходов на здравоохранение, но не все могут себе это позволить. Можно предположить, что общество, не имеющее возможности вкладывать значительные средства в развитие здравоохранения и охрану здоровья граждан, не может иметь здорового населения («больная» экономика – больное общество).
В то же время эффективность здравоохранения (отношение результатов к затратам) по мере увеличения средств, выделяемых на здравоохранение, продолжает снижаться. Так, если на рубеже XX столетия и до 20-х годов увеличение расходов на здравоохранение на 10% приводило к увеличению показателей общественного здоровья на 12%, то затем это соотношение постоянно уменьшалось, и в 80-е годы увеличение затрат на здравоохранение на те же 10% приводило в развитых странах к улучшению общественного здоровья лишь на 1,8% [10]. Более того, известно, что увеличение суммы средств, вкладываемых в здравоохранение, свыше 12% ВВП вообще не дает конкретных результатов по показателям здоровья на уровне популяции.
Иначе говоря, рост расходов на здравоохранение уже не приводит к параллельному улучшению здоровья населения, что подтверждает мысль о том, что традиционная система здравоохранения во многом исчерпала свои возможности и требуется ее существенная реформа.
На постоянный рост средств, требуемых для здравоохранения, влияют следующие факторы:
– демографические: снижение рождаемости, старение населения;
– рост реального объема медицинских услуг;
– внедрение новых, более дорогих, медицинских технологий и медикаментов;
– инфляция (особенно интенсивная в сфере медицинского обслуживания);
– расширение прав пациентов, повышение заинтересованности граждан в собственном здоровье;
– стремление медицинского персонала, работающего в условиях оплаты труда, зависящей от объема выполненной работы, к назначению дорогостоящих лекарств, не всегда целесообразных дорогостоящих операций и процедур;
– увеличение бюрократического аппарата в системе здравоохранения;
– прямая утечка средств и их использование не по назначению;
– использование в здравоохранении высокозатратных и малоэффективных технологий, в т.ч. управленческих.
Таблица. Факторы риска при различных хронически протекающих заболеваниях и травмах (в%) [15]
|
Заболевание
|
Неблагоприятные факторы образа жизни
|
Генетический риск
|
Загрязнение внешней среды
|
Недостатки здраво-
охранения
|
|
Ишемическая болезнь сердца
|
60
|
18
|
12
|
10
|
|
Сосудистые поражения мозга
|
65
|
17
|
13
|
5
|
|
Прочие сердечно-сосудистые заболевания
|
40
|
35
|
17
|
8
|
|
Рак
|
45
|
26
|
19
|
10
|
|
Диабет
|
35
|
53
|
2
|
10
|
|
Пневмония
|
19
|
18
|
43
|
20
|
|
Эмфизема легких и астма
|
35
|
15
|
40
|
10
|
|
Цирроз печени
|
70
|
18
|
9
|
3
|
|
Транспортный травматизм
|
65
|
3
|
27
|
5
|
|
Прочие несчастные случаи
|
55
|
5
|
30
|
10
|
|
Самоубийства
|
55
|
25
|
15
|
5
|
Для нормального уровня организации медицинской помощи Всемирная организация здравоохранения (ВОЗ) рекомендует выделять как минимально необходимую величину 6–8% от валового внутреннего продукта при бюджетном финансирования в развитых государствах и не менее 5% ВВП в развивающихся странах [6]. Считается, что при ВВП порядка 2500 долларов США на душу населения и затратах на здравоохранение в объеме более 80 долларов США на одного человека можно обеспечить большинство потребностей основных служб медико-санитарной помощи [25].
Беларусь по этим параметрам относится к группе стран, в которых при определенных условиях реформирования здравоохранения вполне достижим достаточно высокий уровень здравоохранения. Однако эффективность здравоохранения Беларуси ни в коей мере нельзя сравнивать с Германией, Швецией, США, Великобританией и другими странами. Сравнительный анализ эффективности систем здравоохранения различных стран правомочен только в рамках тех стран, в которых на здравоохранение выделяется сопоставимый по объему ВВП и уровню финансирования на душу населения. Сложно сопоставлять системы здравоохранения, эффективные в странах при уровне финансирования здравоохранения более 8–10% ВВП и более 1000 долларов на душу населения со странами, где уровень финансирования здравоохранения менее 5–6% ВВП и 100–200 долларов на душу населения.
Отсутствие улучшения показателей общественного здоровья при достижении определенного уровня финансирования здравоохранения (свыше 12% ВВП) косвенно свидетельствует о том, что система здравоохранения не может полностью контролировать уровень общественного здоровья, поскольку медицина – это отрасль народного хозяйства, которая может обеспечить лечение заболевания, но изначально здоровья она не дает.
В большинстве стран признают, что поскольку система здравоохранения может быть ненасытной в своих потребностях, государство не в состоянии выделять бюджетные средства на цели здравоохранения в прежних масштабах. Расходы на здравоохранение подстегиваются не только появлением новых дорогостоящих технологий, лекарств, но и растущими запросами пациентов, не имеющих представления о действительной стоимости медицинских услуг, ростом удельного веса лиц пожилого возраста, имеющих хронические заболевания, поведением многих граждан, которые все еще не осознали необходимость вести здоровый образ жизни.
В США из бюджетных средств здравоохранение финансируется в размере 5,7% ВВП и по этому показателю США существенно уступают Германии (7,9%), Франции (7,3%), Дании (6,9%), Швеции, Канаде, Чехии (по 6,6%), Нидерландам и Израилю (по 6,0%), Австралии (5,9%), Великобритании (5,8%). Самые большие источники дополнительного внебюджетного финансирования (ОМС, ДМС, благотворительные фонды и др.) характерны для США (7,1% ВВП), Армении (4,2%), Индии (4,2%), Израиля (3,6%), Китая (3,0% ВВП) [22]. В Российской Федерации основным источником финансирования здравоохранения является бюджет (62%) с соотношением долей федерального и территориального бюджета 1:8; около четверти средств приходится на фонды ОМС. В структуре затрат учреждений здравоохранения в России преобладают расходы на зарплату и начисления на нее – 45,2%. Далее следуют расходы на медикаменты (21,0%), питание (7,5%), коммунальные расходы (5%), оборудование (2,8%), капитальный ремонт (1,7%), мягкий инвентарь (0,2%), прочие расходы (16,6%) (1997 г.) [21].
Однако реальное значение для финансирования здравоохранения имеет не процент ВВП, в каждой стране неравноценный, а реальная сумма средств, приходящаяся на одного жителя. Так, все страны СНГ выделяют на здравоохранение с учетом паритета покупательской способности не более 500 долларов США в расчете на одного жителя. Несколько большие суммы выделяют на здравоохранение страны Восточной и Центральной Европы. От 1000 до 2000 долларов США на одного жителя в год выделяют Великобритания, Израиль, Испания, Италия, Канада, Финляндия. От 2000 до 4000 долларов США выделяют на финансирование здравоохранения Германия, Дания, Нидерланды, США, Франция, Швеция, Япония [22].
Сравнительный анализ показателей общественного здоровья и финансирования здравоохранения в европейских странах показал, что с увеличением уровня финансирования здравоохранения (в процентах ВВП и в денежном выражении на душу населения), благосостояния населения и индекса развития человеческого потенциала растет ожидаемая продолжительность жизни при рождении, ожидаемая продолжительность здоровой жизни, существенно снижается младенческая смертность [22]. Если принять показатели общественного здоровья Японии за 100% (как эталонные данные, приближающиеся к предельно достижимым в связи с биологическими (видовыми) особенностями человеческого организма), то показатели ожидаемой продолжительности жизни при рождении в странах Западной Европы будут на 3–5% ниже, стран ЦВЕ – еще примерно на 8–10% ниже, стран СНГ – еще примерно на 8–10% ниже. Cтранам СНГ для достижения показателей общественного здоровья стран ЦВЕ (т.е. на 8–10%) требуется увеличение финансирования здравоохранения на 28% (по отношению к проценту ВВП) и в 7 раз (в долларах США на душу населения) и роста благосостояния в среднем в 2,4 раза. Следующий шаг (достижение уровня общественного здоровья стран Западной Европы) требует еще большего финансирования: увеличения ВВП, выделяемого на здравоохранение, в среднем на 80%, а в денежном выражении на душу населения в 60 раз (с 32,8 до 1992 долларов США) и благосостояния в среднем в 6,6 раза (с 3796 до 25084 долларов США) [22]. Следует отметить, что поскольку Беларусь среди стран СНГ наиболее благополучная страна по уровню здравоохранения, ей для достижения высокого уровня общественного здоровья населения требуется не столь существенное увеличение финансирования, как другим странам СНГ.
Многие страны Западной Европы, Северной Америки, Япония практически уже достигли предельно возможного уровня общественного здоровья, главным образом, по биологическим возможностям человеческого организма. Пока трудно предположить, что в какой-либо стране возможно достижение средней продолжительности жизни свыше 85 лет, даже при условии дальнейшего увеличения расходов на охрану здоровья и роста благосостояния.
Показатели общественного здоровья слабо коррелируют с процентом ВВП, выделяемого на здравоохранение [22]. Значительно большее влияние на показатели общественного здоровья оказывают величина средств, выделяемых на здравоохранение в расчете на одного жителя, выраженная в реальных деньгах, а также уровень национального благосостояния и благосостояния граждан, выраженный общим объемом ВВП на душу населения. Страны, имеющие ВВП свыше 20000 долларов США в год на душу населения, из которых свыше 1000 долларов США выделяется на здравоохранение, имеют достаточно высокие показатели общественного здоровья [22].
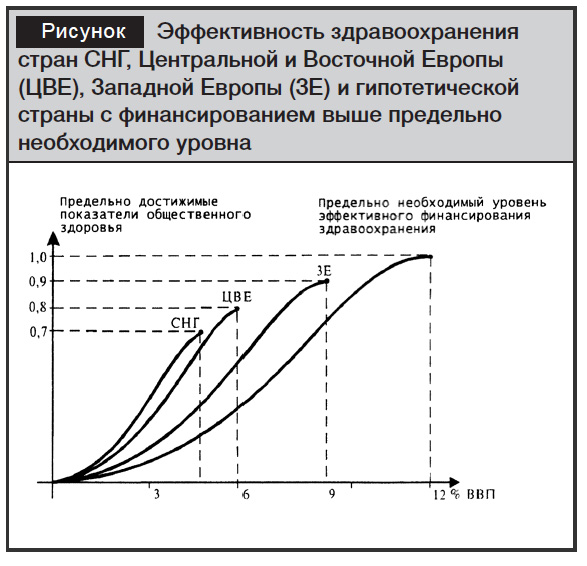
Таким образом, при высоком уровне ВВП в денежном выражении для финансирования здравоохранения из государственного бюджета достаточно и пяти процентов ВВП. Анализ показывает, что в целом 9–10% ВВП, выделяемых на здравоохранение, вполне достаточно для обеспечения достаточно высокого уровня медицинской помощи и организации национальной системы здравоохранения. Затраты на здравоохранение свыше 12% ВВП будут менее эффективны. Следует согласиться с некоторыми авторами, считающими, что увеличение суммы средств, вкладываемых в здравоохранение, свыше 12% ВВП вообще не дает никаких конкретных результатов по показателям здоровья на уровне популяции. Можно предположить, что эффективность вложения средств в здравоохранение описывается логистической кривой, в соответствии с которой при достижении 12% ВВП наступает эффект сатурации по отношению к эффективности здравоохранения, т.е. эффективность здравоохранения как системы уже не увеличивается, несмотря на увеличение финансовых средств, выделяемых на здравоохранение (рисунок). При этом каждая страна в зависимости от системы организации здравоохранения, уровня технологичности медицинской помощи имеет свой оптимум эффективности в расчете на один процент ВВП, вкладываемый в здравоохранение. Обычно этот оптимум финансирования лежит в пределах от 5 до 8% ВВП. В соответствии с функцией логистической кривой увеличение ВВП, выделяемого на здравоохранение, свыше 8% вызывает несущественное увеличение эффективности здравоохранения, в то время как уменьшение средств, выделяемых на здравоохранение меньше 5% ВВП, резко снижает эффективность здравоохранения и существенно отражается на показателях здоровья населения. Однако следует признать, что каждая страна в соответствии с действующей системой организации здравоохранения, системой ресурсо-сберегающих технологий может иметь свой предел сатурации эффективности. Т.е., если для одних стран это 12% ВВП, то для большинства стран эта величина может быть существенно ниже (9–10% ВВП), а для некоторых – больше 12% ВВП. При этом в развитых странах с эффективной системой управления здравоохранением, широко использующих ресурсосберегающие технологии, удельная эффективность вкладываемых в здравоохранение средств существенно выше, чем в странах с менее развитыми системами управления.
Поскольку многие государства уже исчерпали (или близки к этому) возможности увеличения ассигнования на здравоохранение, дополнительные средства для здравоохранения поступают из внебюджетных источников, главным образом из фондов обязательного и добровольного медицинского страхования. Помимо этого, должны иметь место и другие источники поступления финансовых средств: акцизные сборы, налоги и штрафы, устанавливаемые на табачные изделия, алкогольные напитки, экологические нарушения, игорный бизнес и другие виды деятельности, оказывающие неблагоприятное влияние на здоровье. Во многих развитых странах определены государственные объемы бесплатной медицинской помощи и минимальные стандарты лечения на бесплатной основе, что позволяет совместить принципы Конституции с реальными возможностями государства.
Традиционно считается, что хорошо отлаженная система здравоохранения может существовать только в «богатых» странах, выделяющих на финансирование здравоохранения более 8–10% ВВП и 1000 долларов на одного жителя. И отсюда следует, казалось бы, очевидный вывод: страны, которые не могут позволить себе подобный уровень финансирования здравоохранения, не могут обеспечить хорошо функционирующей системы охраны здоровья и, соответственно, высокого уровня общественного здоровья населения. Но так ли это на самом деле?
Уровень благосостояния и социально-экономические факторы.Общественное здоровье более чем на 85% зависит не от системы здравоохранения и уровня его финансирования, а от целого ряда социально-экономических факторов и политики государства в сфере охраны здоровья граждан. При этом доминирующий вклад как в общественное здоровье, так и в здоровье отдельных граждан вносит национальное благосостояние и благосостояние граждан. Эти показатели являются по существу кумулирующими, определяющими в определенной степени образ жизни, питания, уровень образования, доступ к услугам здравоохранения и т.д.
По данным экспертов ВОЗ, повышение на 1000 долларов США доли валового национального продукта, приходящегося на одного жителя, увеличивает среднюю продолжительность жизни на 0,5 года, а увеличение индивидуального дохода граждан на 1000 долларов США повышает этот показатель на 1 год [4]. Можно предположить, что в Беларуси этот эффект достигается увеличением заработной платы на 100–120 долларов в месяц. Т.е. национальное, а тем более личное благосостояние в наибольшей степени определяют уровень общественного здоровья.
Полагают, что разрыв в уровне здоровья между странами Центральной и Восточной Европы и ЕЭС на 50% обусловлен различиями в материальном благосостоянии общества, на 30% – факторами риска, связанными с образом жизни, на 10% – загрязнением окружающей среды, и лишь 10% можно отнести на счет различий в медицинском обслуживании [29]. Показано, что в развитых странах разница в продолжительности жизни между высшим и низшим классом составляет 5 лет, и этот фактор находится на втором месте после курения, отнимающего в среднем около 6 лет жизни [13]. В Великобритании из общего количества случаев заболеваний 37% приходится на 10% беднейших семей, которые потребляют почти 50% всех ресурсов здравоохранения [цит. по 23].
В экономически развитых странах наблюдается 6–10-кратный разрыв в среднедушевом доходе крайних в социально-экономическом отношении групп населения. При этом разница в крайних показателях здоровья достигает 3–4-кратных размеров. Лица с меньшими доходами чаще болеют, у них выше смертность, они больше нуждаются в лечебной помощи. Так, по материалам Австралии, среди мужчин высшего и низшего социального классов уровень преждевременной смертности у последних был выше в 1,5 раза в связи в раковыми опухолями и болезнями сердечно-сосудистой системы, в 4,9 раза – психическими расстройствами, в 4 раза – болезнями нервной системы и органов чувств, в 3,1 раза – болезнями органов дыхания, в 1,6 раза – болезнями мочеполовой системы и в 2,9 раза – в связи с несчастными случаями [26].
Каждый восьмой американец живет в семье с доходом ниже федерального уровня бедности. Уровень смертности в этой группе населения вдвое выше, чем у населения с доходом выше прожиточного минимума. Частота ограничения основной деятельности из-за болезни у групп населения с низким доходом или низким социально-экономическим статусом была почти в 2 раза выше, чем в группах с высоким уровнем доходов [27].
В современных условиях все более существенным социально-экономическим фактором, влияющим на показатели здоровья, оказывается принадлежность к определенному полу. Средняя продолжительность жизни мужчин короче в основном за счет высокой преждевременной смертности в связи с травмами, болезнями системы кровообращения, органов дыхания и органов пищеварения. В трудоспособном возрасте показатели мужской смертности от всех причин в 4,6 раза выше, чем женской, причем от болезней органов дыхания – в 7 раз, болезней системы кровообращения – в 5,3 раза, от несчастных случаев, травм и отравлений – в 5,6 раза [5]. В Австралии обращаемость за медицинской помощью женщин несколько выше, чем у мужчин; смертность в целом и от отдельных причин была выше среди мужчин: от ишемической болезни сердца и злокачественных новообразований – на 30%, от травм и хронических болезней легких – в 2–3 раза [26]. Превышение продолжительности жизни женщин в пределах 2–3 лет объяснимо в качестве меры более высокой биологической устойчивости организма матери. Кроме того, потери мужчин в основном связывают с особенностями их ролевых функций, ответственностью за семью в период сложных социально-экономических преобразований, участившимися разрывами брачных отношений, работой в более тяжелых, чем у женщин, условиях труда, попыткой разрешения семейных и социально-экономических конфликтов путем нарастающего потребления алкоголя и ростом на этой почве самоубийств и других травмогенных ситуаций [17].
Среди социально-экономических характеристик, определяющих здоровье населения, существенное значение имеет и уровень образования как совокупный показатель, включающий, как правило, профиль занятия, материальный достаток, общую и гигиеническую культуру, способность к восприятию рекомендаций в области образа жизни и необходимой медицинской помощи. Так, в Москве смертность среди лиц физического труда была в 1,9 раза выше, чем среди лиц умственного труда [3]. В Финляндии относительный риск хронических болезней, по материалам пятилетнего наблюдения, среди рабочих-мужчин по сравнению со служащими был в 1,5 раза выше, а среди женщин – соответственно в 1,9 раза выше. Показано, что в странах, где более 90% женщин грамотны, показатель младенческой смертности в три и более раз ниже, чем в странах, где уровень грамотности женщин составляет менее 35% [16].
По данным Л.В. Стекольщикова, миграция в город значительно увеличивает заболеваемость бывших сельских жителей [19]. В основном это рост болезней органов дыхания, психических расстройств, болезней нервной системы и органов чувств, костно-мышечной системы и соединительной ткани. Исследования международной миграции работающих также свидетельствуют о тяжелых последствиях иммиграции для здоровья населения [28]. В Англии и Уэльсе даже среди иммигрантов высших социальных слоев смертность на 20–30% превышала средний для страны уровень у выходцев из Индии и Пакистана, на 50–80% – у выходцев из Африки и в 1,6–2,7 раза была выше у выходцев из Вест-Индии.
Существенный разрыв между странами Севера и Юга по показателям общественного здоровья объясняется не столько разницей уровня систем здравоохранения, сколько тем, что соотношение ВВП между странами Севера и Юга ориентировочно равно 4:1 (в пересчете на душу населения – приблизительно 20:1), разрыв в темпах образования находится в пределах одного поколения (30 лет), а в уровне индустриального развития составляет приблизительно 100 лет [16]. В развивающихся странах снижение смертности связано в основном с улучшением питания населения [16].
Если население с денежными доходами ниже прожиточного минимума обращается в частные учреждения здравоохранения только в случае крайней необходимости, то средний класс – для получения качественной и комфортной медицинской помощи, а богатые – за элитной медицинской помощью. При этом доля расходов на медицинскую помощь и медикаменты в семейном бюджете тем больше, чем ниже совокупный доход семьи (у бедных 6–7% от семейного бюджета, у богатых не более 3,5–4,5%, хотя в абсолютных цифрах эти расходы многократно выше) [20].
По уровню благосостояния нации, определяемому через общий объем ВВП на душу населения, среди стран СНГ только Беларусь, Россия, Казахстан и Туркменистан превышают порог 5000 долларов США в год на одного жителя. К группе стран, у которых общий объем ВВП превышает 20000 долларов США на одного жителя, относятся Австрия, Великобритания, Германия, Дания, Италия, Канада, Нидерланды, США, Финляндия, Франция, Швеция, Япония. По индексу развития человеческого потенциала принято делить все страны на три группы: страны с высоким уровнем развития человеческого потенциала (индекс от 1,0 до 0,80), со средним уровнем (от 0,799 до 0,500) и с низким уровнем (от 0,499 и ниже) [9].
Ожидаемая продолжительность жизни при рождении в странах с высоким, средним и низким уровнем человеческого потенциала в среднем составляла в 2000 г. 77,4; 67,1; 52,9 года соответственно, а в странах с высоким, средним и низким уровнем дохода – 78,2; 69,7; 59,7 года соответственно [9]. Младенческая смертность в странах с высоким, средним и низким уровнем человеческого потенциала в среднем составляла в 2000 г. 7,0; 46,0; 99,0 на 1000 живорожденных соответственно, а в странах с высоким, средним и низким уровнем дохода – 6,0; 31,0 и 80 на 1000 живорожденных соответственно. Эти данные, приведенные в «Докладе о развитии человека за 2002 г.» [9], свидетельствуют о том, что ожидаемая продолжительность жизни при рождении находится в прямой, а младенческая смертность – в обратной зависимости от уровня благосостояния нации. При этом в странах с высоким уровнем дохода ожидаемая продолжительность жизни при рождении на 18,5 года больше, чем в странах с низким уровнем дохода граждан.
Таким образом, доход человека и его благосостояние посредством многих фактов определяют здоровье человека в большей мере, чем доступ к системам здравоохранения [13]. В то же время все чаще проявляются и обратные тенденции: люди, достигнув материального достатка или превысив его, усваивают образ жизни, часто разрушительный для здоровья.
Роль и сфера ответственности системы здравоохранения. В сфере ответственности системы здравоохранения находится профилактика и лечение заболеваний, реабилитация, организация санитарно-гигиенических и противоэпидемических мероприятий, санаторно-курортное оздоровление.
В последнее время появились данные, свидетельствующие о том, что здравоохранение оказывает более существенное влияние на общественное здоровье, чем отводимые ему ранее 8–10%. Имеющиеся данные позволяют определить уровень влияния здравоохранения, включая опосредованное воздействие на наследственность, образ жизни, питание и факторы окружающей среды, в пределах 30–35% всего объема факторов [24]. При этом роль здравоохранения достаточно высока именно в управляемых факторах: влияние образа и условий жизни, наследственно-генетические факторы. Это тем более актуально, поскольку зачастую аргументы, призывающие к снижению финансирования здравоохранения, базируются на тезисе о том, что здравоохранение в незначительной степени влияет на здоровье населения.
В соответствии с международными требованиями, под здоровьем понимается не только отсутствие физических недостатков, но и полное психическое и социальное благополучие человека. Поэтому программа перестройки здравоохранения должна учитывать все факторы, оказывающие влияние на здоровье населения. Состояние общественного здоровья во многом зависит от эффективности организационной структуры, объединяющей в одно целое все компоненты, определяющие уровень здоровья популяции [18]. Поскольку множество важных факторов, влияющих на состояние здоровья, лежит вне сферы здравоохранения (окружающая среда, образ жизни, социально-экономические и генетические предпосылки), политика здравоохранения должна рассматриваться как политика правительства страны, а не одного министерства. В то же время министерство здравоохранения несет ответственность за здоровье нации, во много раз превышающую его полномочия, а порой и уровень необходимого финансирования.
Большинство экономически развитых стран перешли к реформированию всей системы охраны здоровья, а не только служб здравоохранения. Это обусловлено тем, что средства следует вкладывать не в систему оказания медицинской помощи, а преимущественно в систему предупреждения заболеваний. Эти мероприятия эффективны только при условии совместных координированных усилий всего общества, что обозначается термином «общественное здравоохранение» [1].
Совершенствование системы здравоохранения многогранно и разнопланово и в первую очередь требует увеличения финансирования (привлечение дополнительных источников финансирования), а также реформ в сфере ОМС, расширения ДМС, внедрения ресурсосберегающих технологий, разработки системы оценки качества медицинской помощи, стандартизации, внедрения ресурсосберегающих технологий, повышения мотивации медицинских работников, совершенствования правовых основ медицинской деятельности, заимствования незаслуженно забытых лучших традиций советской медицины, восстановления престижа медицинской профессии, повышения правовой защищенности медицинских работников, улучшения условий их труда, повышения заработной платы врачам практического здравоохранения и ученым-медикам.
Сфера ответственности личности. По мнению Н.Ф. Герасименко, «здоровье населения не является медицинской категорией. Это категория нравственная, экономическая, это первейшая предпосылка национальной безопасности страны» [6]. Однако даже на уровне индивидуального поведения «здоровье» занимает третье по значимости место в системе ценностей личности после «работы» и «семьи». При этом оказалось, что здоровье имеет не самостоятельную ценность, а рассматривается как средство достижения других целей, например более высокого дохода, квартиры и т.д. Такое поведение говорит об отсутствии у людей выбора в средствах достижения необходимых жизненных благ, и здоровье в таких условиях становится некой разменной монетой, предметом достаточно жесткой эксплуатации [11]. Государственные структуры ряда стран стараются переложить (в виде соплатежей, платных услуг, добровольного и обязательного медицинского страхования) стремительно растущие затраты на плечи налогоплательщиков, наемных работников и работодателей с тем, чтобы они осознали реальную цену охраны их здоровья и приобрели стимул к более рациональному пользованию услугами лечебных учреждений и к ведению более здорового образа жизни. Такой подход призван способствовать пониманию стоимостного выражения нездорового образа жизни, опасных для здоровья условий труда, экологических нарушений.
Следует констатировать, что «человек сам кузнец своего здоровья». Действительно, до 90% факторов, определяющих индивидуальное здоровье (генетика, экология, образ жизни), прямо или косвенно зависят от индивидуума. Все факторы, так или иначе отрицательно влияющие на индивидуальное здоровье, можно разделить на три группы: 1) напрямую зависящие от личности (управляемые), 2) опосредованно (косвенно) зависящие от индивидуума, 3) не зависящие от индивидуума (детерминированные, не управляемые).
1. Напрямую зависящие от личности (управляемые).
1.1. Вредные привычки (чрезмерное употребление алкоголя, курение, наркотическая зависимость и т.д.).
1.2. Образ жизни (малоподвижный образ жизни, переедание, недостаток сна, чрезмерное увлечение телевизором, компьютером, смартфоном, хроническое переутомление на работе и дома, экономия финансовых средств вследствие хронической нехватки денег и малой зарплаты, отсутствие полноценного отдыха, отсутствие личной жизни).
1.3. Питание. В европейских странах полноценное и сбалансированное питание, с точки зрения полезности, а не для удовлетворения гурманов и вкусовых пристрастий, могут позволить себе практически все граждане. Другое дело, насколько продукты питания натуральны – это уже фактор окружающей среды. В остальном это сфера предпочтений, жизненных установок и приоритетов, которая зависит от самих граждан.
1.4. Менталитет и характер – неудовлетворенность собой и окружающими, хроническое беспокойство и страх, неуверенность, боязнь ошибиться, привычка работать на износ и чувствовать себя незаменимым, отсутствие цели в жизни, целеустремленности, оптимизма, отсутствие в жизненных установках приоритета здоровья и т.д. Сейчас проблема не в том, что люди не знают, как правильно питаться и какие привычки вредны для здоровья. Дело именно в менталитете и жизненных приоритетах. По некоторым оценкам, здоровье находится на 3–4 месте среди жизненных целей и приоритетов (особенно у молодых людей) после денег, карьеры, жилья, временных удовольствий. В результате здоровье приносится в жертву другим приоритетам. Следует изживать иллюзию бесплатности медицинской помощи и пассивной роли населения (индивидуума) в формировании общественного и индивидуального здоровья. Этот менталитет, заложенный годами, препятствует активной жизненной позиции по формированию здорового образа жизни и укреплению собственного здоровья путем использования антивозрастных мероприятий (фитнес, СПА, велнес, аэробика, санаторно-курортное лечение и т.д.).
1.5. Мотивация. Население должно быть заинтересовано в сохранении и укреплении своего здоровья. Быть больным должно быть невыгодно ни с моральной, ни с материальной точки зрения. Граждане должны знать с детства, что здоровье – это в первую очередь сфера интересов личности и семьи, и уж затем общества и государства. С этой целью общество, государство, работодатели должны формировать менталитет и создавать соответствующую мотивацию с использованием законодательных актов, заработной платы (увеличение зарплаты некурящим и неболеющим сотрудникам), рекламы и т.д.
2. Опосредованно (косвенно) зависящие от индивидуума.
2.1.Благосостояние, образование и связанный с этим образ жизни. Уровень благосостояния и образования формируют определенный образ жизни, который, с одной стороны, способствуют укреплению здоровья, с другой – провоцирует возникновение сердечно-сосудистых и нервных болезней (медицинские работники, учителя, бизнесмены, ученые, артисты и т.д.). Достижение высокого благосостояния, образования и формирование определенного образа и уровня жизни во многом (хотя и не во всем) зависит от личности. Также от личности зависит, какой ценой дается высокий уровень благосостояния и образования, а также как индивидуум распоряжается своим благосостоянием и накопленными знаниями.
2.2. Воздействие факторов окружающей среды. Факторы окружающей среды (вода, воздух, жилье, условия труда и быта) оказывают существенное влияние (до 25%) на здоровье человека. В какой-то степени эти факторы могут быть управляемыми: теоретически можно поменять работу, жилье, местность проживания, но в реальности сделать это сложно. Хотя каждый должен стремиться к тому, чтобы его работа, жилье, регион проживания оказывали позитивное влияние на здоровье, однако не всем это удается.
3. Независящие от индивидуума (детерминированные, неуправляемые).
3.1. Возраст. Возраст – это детерминированный фактор, оказывающий отрицательное влияние на здоровье и практически не управляемый человеком. Например, в Японии лица старше 70 лет составляют 10% от общей численности населения, а потребляют 30% затрат на медицинское обслуживание [7]. Наступление старости можно замедлить благодаря искоренению вредных привычек, изменению образа жизни и менталитета, активному отношению к своему здоровью и применению здравосохраняющих антивозрастных технологий (фитнес, СПА, велнес, аэробика, санаторно-курортное лечение и т.д.).
3.2. Наследственность. Здоровье, обусловленное генетическими особенностями («врожденное здоровье»), во многом зависит от генетического здоровья родителей и протекания беременности у матери (до 20%). Врожденное здоровье потомства личности зависит от его генетического здоровья и наследственности партнера, благоприятных условий беременности. Любовь имеет огромное значение для выстраивания личностных отношений в семье, но очень важна и генетическая совместимость отца и матери будущего ребенка. Однако до брака большинство пар задумываются только о психологической совместимости и о меркантильных составляющих семьи (где жить, сколько зарабатывать и тратить), а не о том, будет ли здоровым их потомство. К сожалению, генетическая отягощенность современных молодых пар высокая, но мало кто обращается в специальные службы. Очевидно, что генетическое здоровье потомства у пар с генетическими отклонениями у обоих родителей существенно выше, чем в случае, когда генетические отклонения имеются только у одного из родителей. Новейшие медицинские технологии (ЭКО и другие) позволяют корректировать эту проблему. Таким образом, «врожденное здоровье», обусловленное генетическими особенностями организма, в целом ряде случаев может быть управляемым для следующих поколений.
Заключение. Проведенный нами анализ и опыт реформирования здравоохранения в большинстве стран мира показывает, что и при уровне бюджетного финансирования здравоохранения, рекомендуемом ВОЗ (не менее 5% ВВП), можно создать работоспособную систему здравоохранения и иметь высокие показатели общественного здоровья. Однако для этого необходимо:
1) существенное реформирование системы управления здравоохранением и оказания медицинской помощи;
2) изменение государственных приоритетов по охране здоровья нации, достигаемых не только через здравоохранение и оказание медицинской помощи больным людям, но и через финансирование и реформирование системы охраны окружающей среды, улучшение продуктов питания и воды, улучшение условий труда и жизни и т.д.;
3) привлечение внебюджетных средств для финансирования здравоохранения (ОМС, ДМС, соплатежи населения, платные услуги, налоги и сборы на виды деятельности, оказывающие неблагоприятное влияние на здоровье);
4) политическая воля высшего руководства страны и уверенность в достижимости поставленных целей, реализация которых возможна только при долгосрочном целенаправленном движении в одном направлении.
Главными условиями для достижения указанной цели являются консолидация всего общества на проблеме сохранения и укрепления общественного здоровья, превращение этой проблемы в «национальную идею», формирование всеобъемлющей Концепции охраны здоровья населения Республики Беларусь, включающей, помимо мероприятий охраны здоровья, мероприятия по охране окружающей среды, улучшению условий труда, жизни, продуктов питания и воды и т.д., а также приоритетность проблем охраны здоровья населения в национальной политике страны. Учитывая, что физический объем медицинских услуг должен уже в ближайшие годы возрасти многократно, государство вряд ли сможет обеспечить пропорциональный ему рост объемов финансирования. Поэтому задача повышения эффективности использования в здравоохранении экономических ресурсов должна быть связана с интенсификацией и реформированием не только отрасли здравоохранения, но и всей системы охраны здоровья граждан.
В XXI веке развитие стандартизованных медицинских и управленческих технологий, широкий рынок передовой медицинской техники и лекарственных средств позволяет при достаточном уровне финансирования (не менее 7–10% ВВП) быстро создать самую современную и эффективную в мире систему здравоохранения и оказания медицинской помощи. Однако, если в XX веке общественное здоровье существенным образом определялось развитием здравоохранения, то в XXI веке общественное здоровье нации определяется совокупностью мер по охране здоровья населения и комплексом социально-экономических факторов. Здравоохранение в этой системе играет важную, но не основополагающую роль, которая определяется уровнем финансирования, выделяемого на здравоохранение, и в пределах тех 10–20%, которые управляемы медициной.
В связи с этим реформы здравоохранения не могут дать резких показательных результатов на уровне здоровья нации без параллельно проводимых реформ в сфере охраны окружающей среды, улучшения условий труда, уровня жизни и благосостояния населения. К сожалению, при реформировании здравоохранения этические и технологические нормы часто конфликтуют с экономическими возможностями, и в результате зачастую принимаются необоснованные решения.
В Республике Беларусь идет активное реформирование здравоохранения, связанное в основном с внедрением ресурсосберегающих технологий (дневные стационары, стандарты лечения и т.д.). Эти мероприятия повышают эффективность здравоохранения (соотношение затрат и результатов), однако создать современную систему оказания доступной и качественной медицинской помощи можно только при увеличении финансирования здравоохранения до 7–8% ВВП уже в ближайшие годы. Задача увеличения объема ВВП, выделяемого на здравоохранение, вполне реальна, если дополнительно к бюджетным средствам привлечь средства добровольного и обязательного медицинского страхования, а также отчисления от оборота спиртных напитков, табачных изделий, игорного бизнеса, штрафов за экологические нарушения. Помимо платных медицинских услуг, источником финансирования здравоохранения могут быть соплатежи населения при получении определенных видов помощи (например, бытовые и коммунальные услуги при оказании стационарной помощи).
Однако показатели общественного здоровья будут улучшаться только в том случае, если и государством, и гражданами в качестве первостепенной задачи («национальной идеи»), будет определено здоровье нации и ее граждан, а комплексный подход к охране здоровья, включающий улучшение условий труда и быта, питания, окружающей среды и благосостояния граждан, возобладает над здравоохранительными мероприятиями.
Любая страна мира может достигнуть по показателям общественного здоровья населения уровня таких стран, как Япония или Швеция, при условии аналогичного финансирования мероприятий по охране здоровья граждан. При этом некоторые страны могут увеличить ожидаемую продолжительность жизни при рождении на 15–20 лет в течение 5–8 лет. Не менее важно формирование у каждого человека менталитета здорового образа жизни. Общественное здоровье – это прерогатива в первую очередь государства, а затем системы здравоохранения. Индивидуальное здоровье – сфера ответственности граждан, а затем уже системы здравоохранения и государства.
Л И Т Е Р А Т У Р А
1. Амиров Н.Х., Вахитов Ш.М. // Казан. мед. журн. – 1997. – №2. – С.124–128.
2. Беларусь и страны мира. – Минск, 2000.
3. Вирганская И.М. // Сов. здравоохр. – 1990. – № 8. – С.27–31.
4. Галкин Р.А., Гехт И.А. К вопросу о реформировании здравоохранения. – Пробл. соц. гиг. и истории медицины. – 1998. – №1. – с. 28–31.
5. Государственный доклад о состоянии здоровья населения Российской Федерации в 1994 г. – М., 1995.
6. Григорьев Ю.И., Истомина Л.Б. // Экономика здравоохр. – 1999. – №2–3. – С.10–14.
7. Гришин В.В., Семенов В.Ю., Бродская Ю.Б. // Экономика здравоохр.– 1997.– №1.– С.14–22.
8. Доклад о мировом развитии 2000/2001 года. Наступление на бедность. – Минск, 2001.
9. Доклад о развитии человека за 2002 год. Углубление демократии в разобщенном мире. – Нью-Йорк, 2002.
10. Комаров Ю.М. Системный анализ модели здоровья и здравоохранения: проблемы и решения. Моделирование в управлении здравоохранением. Респ. сб. науч. тр. – М., 1990. – С.34–46.
11. Комаров Ю.М., Ермаков С.П., Иванова А.Е. и др. // Экономика здравоохр.. – 1997. – №4. – С.8–14.
12. Корчагин В.П. // Экономика здравоохр. – 1997. – №3. – С.11–16.
13. Кучеренко В.З. // Экономика здравоохр. – 2000. – № 7. – С.5–12.
14. Лисицын Ю.П. // Вестн. РАМН. – 1995. – №8. – С.48–51.
15. Лисицын Ю.П. Социальная гигиена и организация здравоохранения. Проблемные лекции. – М., 1992. – С.148.
16. Научные исследования в области здравоохранения: принципы, перспективы и стратегии // Бюлл. ВОЗ. – 1994. – №4. – С.3–9.
17. Овчаров В.К. // Вестн. РАМН. – 1997. – №1. – С.51–59.
18. Поляков И.В. // Пробл. соц. гигиены и истории медицины. – 1996. – №1. – С.16–22.
19. Стекольщиков Л.В. Состояние здоровья сельских мигрантов в город: автореф. дис. …канд. мед. наук. – М., 1988.
20. Филатов В.Б. Касимовский К.К. // Здравоохранение. – 2002. – № 9. – С.10–17.
21. Филатов В.Н. // Рос. семейный врач. – 2000. – № 3. – С.28–34.
22. Шарабчиев Ю.Т., Дудина Т.В. // Вопр. организации и информатизации здравоохр. – 2002. – № 1. – С.65–72.
23. Шейман И.М. Реформа управления и финансирования здравоохранением. – М. – 1998. – 350 с.
24. Щепин О.П., Тищук Е.А. // Пробл. соц. гигиены, здравоохр. и истории медицины. – 2002. – №5. – С.23–25.
25. European Health Policy Conference: Opportunities for the Future. Vol.1–5. WHO. – Copenhagen, 1995.
26. Health for all australians. – Canberra, 1988.
27. Health People 2000. National Health Promotion and Disease Prevention Objectives (U.S. Department of Health and Human Servises). – Washington, 1990.
28. Migration and Health. (WHO). – 1986.
29. Vang J. The Change thar has Reshaped Europe’s Health Care (WHO EURO). – Copenhagen, 1993. – P.45–48.
Медицинские новости. – 2015. – №3. – С. 18-25.
Внимание! Статья адресована врачам-специалистам. Перепечатка данной статьи или её фрагментов в Интернете без гиперссылки на первоисточник рассматривается как нарушение авторских прав.