Внимание! Статья адресована врачам-специалистам
Garashova M.A.
Azerbaijan Medical University, Baku
Features of tumors of the reproductive orqans in postmenopausal period
Резюме. Проведено ретроспективное исследование историй болезни 301 женщины с опухолями репродуктивных органов в постменопаузальном периоде. Средний возраст больных составил 61,6±0,4 года. Длительность постменопаузального периода – 11,0±0,6 года. В постменопаузальном периоде у 28,9% больных отмечались клинические проявления миомы матки, у 22,9% больных – гиперпластические процессы эндометрия, у 21,6% – рак эндометрия, у 10,6% – рак яичников и у 8,6% женщин был диагностирован рак шейки матки. Частота доброкачественных опухолей гениталий в постменопаузе составила 57,4%, частота злокачественных опухолей – 42,6%.
Ключевые слова: постменопаузальный период, миома матки, гиперплазия эндометрия, рак яичников, рак шейки матки, серозная аденокарцинома, муцинозная аденокарцинома, атипическая гиперплазия.
Медицинские новости. – 2019. – №3. – С. 79–81.
Summary. А retrospective study of case histories of 301 women with tumors of the reproductive organs in the postmenopausal period. The average age of patients was 61.6±0.4 years. The duration of the postmenopausal period was 11.0±0.6 years. In the postmenopausal period there was manifestation of the uterine fibroids in 28.9% of patients. 22.9% of patients had endometrial hyperplasia, 21.6% had endometrial cancer, 10.6% had ovarian cancer and 8.6% of women were diagnosed cervical cancer. There was confirmed, that the incidence of benign genital tumors in postmenopausal women was 57.4%, the incidence of malignant tumors was 42.6%.
Keywords: postmenopausal period, uterine myoma, endometrial hyperplasia, ovarian cancer, cervical cancer, serous adenocarcinoma, mucinous adenocarcinoma, atypical hyperplasia.
Meditsinskie novosti. – 2019. – N3. – P. 79–81.
Опухоли органов репродуктивной системы включают большое количество и разнообразие доброкачественных и злокачественных новообразований наружных и внутренних половых органов. Несмотря на многообразие нозологий, опредефляющих структуру онкологической заболеваемости, по данным Международного агентства по изучению рака (MAИP), злокачественные опухоли репродуктивной системы составляют 35% от всех злокачественных образований, встречающихся у женщин. Ежегодно в мире у 2,1 млн женщин диагностируется рак молочной железы, а у 1,2 млн женщин выявляются новообразования половых органов [9].
В России ежегодно от рака органов репродуктивной системы погибают 44 000 женщин. При этом летальность на первом году диагностики заболевания увеличилась до 21,8%. Частота выявления заболевания на запущенных стадиях составляет при раке яичников 62%, раке молочной железы – 38%, раке эндометрия – 18% [1, 2].
В процессе старения женского организма наблюдается не только угасание синтеза половых стероидов, но и реакция клеток и тканей различных органов-мишеней на изменение гормональных и метаболических процессов. Изменения гормонов не влияют на структуру ДНК и не вызывают рак, но в то же время гормоны способны индуцировать рак [4, 8].
По литературным данным известно, что гормоны создают условия для повышения вероятности возникновения рака при воздействии истинных канцерогенных факторов. К канцерогенным факторам относятся увеличение пула пролиферирующих клеток, снижение противоопухолевого иммунитета и изменение способности репарации ДНК [5, 7, 11, 12].
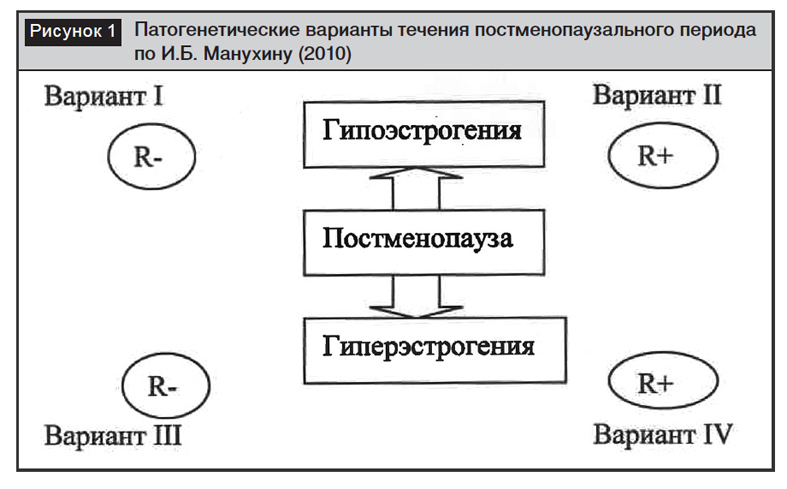
По данным Манухина И.Б. и соавт. [1], различают 4 патологических варианта гормонального гомеостаза в постменопаузальном периоде:
– низкий уровень эстрогеновых рецепторов (ЭР) на фоне гипоэстрогении;
– высокий уровень ЭР на фоне гипоэстрогении;
– низкий уровень ЭР на фоне относительной гиперэстрогении;
– высокий уровень ЭР на фоне относительной гиперэстрогении.
Патогенетический вариант течения постменопаузального периода указан на рисунке 1.
Установлено, что у женщин из 7 злокачественных опухолей различной локализации рак яичников характеризуется наиболее низкой выживаемостью. Пятилетняя выживаемость при раке яичников составляет 3,4%, при раке тела матки – 7,1%, шейки матки – 9%, молочных желез – 36,3% [10, 13].
Исследования частоты опухолей и опухолевидных образований яичников позволили установить, что в структуре опухолей яичников рак занимает II место (6–8%). При этом удельный вес опухолевидных образований яичников составляет 75–80%, а истинных опухолей – 34%.
В современных условиях выявлено, что одной из причин возникновения опухолей репродуктивной системы в целом и опухолей яичников в частности является сложный механизм нарушений нейроэндокринной регуляции. При этом установлен механизм возникновения опухоли:
– первичное снижение функциональной активности яичников, включая снижение уровня овариальных эстрогенов;
– компенсаторное повышение уровня гонадотропинов, в частности ФСГ;
– стимулирующий эффект высоких показателей гонадотропинов на пролиферирующий эпителий;
– возникновение диффузной, а затем очаговой гиперплазии эндометрия [3, 6].
Цель исследования – определение частоты встречаемости опухолей гениталий в постменопаузальном периоде в Республике Азербайджан.
Материалы и методы
Проведено ретроспективное исследование историй болезни 301 женщины в постменопаузальном периоде. Все больные были обследованы и получили соответствующее лечение в Онкологической клинике Азербайджанского медицинского университета.
Средний возраст женщин составил 61,6±0,4 года и колебался в пределах от 46 до 83 лет. Длительность постменопаузального периода была в пределах 11,0±0,6 (2–34) лет.
Изучение частоты встречаемости соматических заболеваний у женщин с опухолями женских половых органов в постменопаузальном периоде позволило выявить высокую частоту сердечно-сосудистых заболеваний (30,7%), обменно-эндокринных заболеваний (16%), оперативных вмешательств (6,9%) в репродуктивном периоде.
Было установлено, что у 12% женщин, включенных в ретроспективное исследование, в репродуктивном периоде отмечалось первичное бесплодие. У 56,9% – в анамнезе 6 беременностей и более.
Изучение частоты гинекологических заболеваний у женщин с опухолями репродуктивных органов в постменопаузе позволило установить высокую частоту воспалительных процессов (39,4%), гиперпластических процессов эндометрия на фоне гормональных расстройств (9,2%) и атрофических процессов влагалища (11,6%).
В постменопаузальном периоде у больных с различными опухолями гениталий определялось наличие гирсутизма, степень оволосения которых составила 17,0±0,23 (9–26) балла. Выраженность климактерического синдрома, включая вегето-сосудистые, обменно-эндокринные и психоэмоциональные проявления, оценивалась модифицированным менопаузальным индексом, который составил 53,8±1,79 балла, что отражало среднюю степень выраженности климактерического синдрома.
Результаты и обсуждение
Структура опухолей репродуктивной системы у женщин в постменопаузальном периоде представлена на рисунке 2.
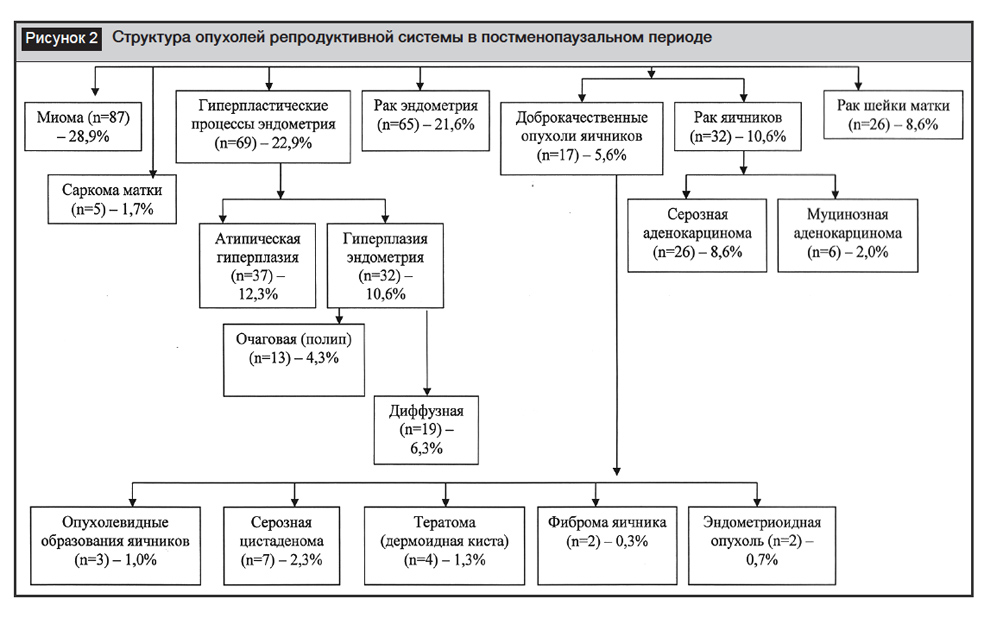
У 87 (28,9%) женщин отмечались клинические проявления миомы матки. У 69 (22,9%) больных определялись клинико-диагностические проявления гиперпластических процессов эндометрия. У 65 (21,6%) пациенток был выявлен рак эндометрия. Рак яичников был диагностирован у 32 (10,6%) женщин, у 26 (8,6%) – рак шейки матки.
При проведении настоящего исследования была определена структура гиперпластических процессов эндометрия. Выявлено, что частота атипической гиперплазии эндометрия составила 12,3% (у 37 больных). Частота гиперплазии эндометрия без явления атипии была в пределах 10,6%, из них частота диффузной гиперплазии составила 6,3% (у 19 женщин), очаговой гиперплазии (полипы) – 4,3% (у 13 больных).
По данным ретроспективного исследования, в постменопаузальном периоде у больных с раком яичников (n=32) в 8,6% отмечалась серозная, а в 2% – муцинозная аденокарцинома.
В результате проведенного исследования было установлено, что частота встречаемости доброкачественных опухолей яичников составила 5,6%. При этом в структуре доброкачественных новообразований яичников преобладали серозная цистаденома (2,3%), зрелая тератома (1,3%). Следует отметить, что практически с одинаковой частотой встречались: эндометриома (0,7%), фиброма яичников (0,3%), несколько чаще были диагностированы опухолевидные образования яичников (1,0%).
Таким образом, в постменопаузальном периоде у 28,9% больных определялись клинико-диагностические проявления миомы матки, у 22,9% – гиперпластические процессы эндометрия, у 21,6% – рак эндометрия, у 10,6% – рак яичников и у 8,6% женщин – рак шейки матки. При этом в 57,4% случаев преобладали доброкачественные новообразования, в 42,6% – злокачественные новообразования репродуктивных органов.
Л И Т Е Р А Т У Р А
1. Манухин И.Б., Тактаров В.Г., Шмелева С.В. Здоровье женщины в климактерии. – М., 2010. – 256 с.
2. Пушкарев В.А., Мустафина Г.Т., Хуснутдинов Ш.М., Кулавский Е.В. // Креативная хирургия и онкология. – 2013. – С.23–27.
3. ACOG Committee Opinion №734 Summary: The Role of Transvaginal Ultrasonography in Evaluating the Endometrium of Women With Postmenopausal Bleeding // Am. J. Obstet. Gynecol. – 2018. – Vol.131, N5. – Р.945–946.
4. Ciarmela P., Islam M.S., Reis F.M. // Hum. Reprod. Update. – 2011. – Vol.17, N6. – Р.772–790.
5. Collaborative Group On Epidemiological Studies Of Ovarian Cancer // Beral V., Gaitskell K., Hermon C., et al. // Lancet. – 2015. – Vol.385. – Р.1835–1842.
6. Dossus L., Allen N., Kaaks R., Bakken K., Lund E. // Int. J. Cancer. – 2010. – Vol.127. – Р.442–451.
7. George S.H., Barysauskas C., Serrano C., Oduyebo T. // Cancer. – 2014. – Vol.120. – Р.3154–3158.
8. Han K.H., Park N.H., Kim H.S., Chung H.H. // Gynecol. Oncolog. – 2014. – Vol.134. – Р.293–296.
9. IARC Biennial Report 2008-2009. Lyon: International Agency for Research on Cancer, 2009. – 145 p.
10. Lee A.W., Ness R.B., Roman L.D., Terry K.L. // Am. J. Obstet. Gynecol. – 2016. – Vol.127, N5. – Р.828–836.
11. Pearce C.L., Templeman C., Rossing M.A., Lee A., Near A.M. // Lancet Oncol. – 2012. – Vol.13. – Р.385–394.
12. Setiawan V.W., Yang H.P., Pike M.C., McCann S.E. // J. Clin. Oncol. – 2013. – Vol.31. – Р.2607–2618.
13. Tsilidis K.K., Allen N.E., Key T.J., Dossus L., Kaaks R. // Cancer Causes Control. – 2011. – Vol.22. – Р.1075–1084.
Медицинские новости. – 2019. – №3. – С. 79-81.
Внимание! Статья адресована врачам-специалистам. Перепечатка данной статьи или её фрагментов в Интернете без гиперссылки на первоисточник рассматривается как нарушение авторских прав.