Легочная гипертензия принадлежит к сложным мультидисциплинарным заболеваниям, знания о которых постоянно пополняются. Накопленный за последние годы опыт является основой для обобщения информации и разработки рекомендаций по диагностике и новым методам лечения. Легочная артериальная гипертензия (ЛАГ) – синдром, развивающийся в результате ограничения потока через легочное артериальное русло, приводящего к повышению легочного сосудистого сопротивления и, в конечном итоге, к недостаточности правого желудочка.
Классификация легочной гипертензии включает первичную легочную гипертензию; семейные формы с аутосомно-доминантным наследованием с неполной пенетрантностью вследствие мутации рецепторов II костных морфогенетических белков, кодируемых геном BMPR2, локализованным на 2-й хромосоме (2q33); формы, обусловленные врожденными заболеваниями сердца, заболеваниями соединительной ткани, влиянием лекарственных препаратов и токсинов, портальной гипертензией, гемоглобинопатиями и миелопролиферативными заболеваниями и т.д.
Клиническая классификация легочной гипертензии (DanaPoint, 2008)
1. Легочная артериальная гипертензия (pulmonary arterialhypertension)
1.1. Идиопатическая
1.2. Семейная
1.2.1. BMPR2
1.2.2. ALK1 эндоглин(*ALK1 – activin receptor kinase 1 gene –активинподобная киназа 1, эндоглин) (с/без наследственной геморрагической телеангиоэктазии)
1.2.3. Неизвестная
1.3. Индуцированная лекарственными препаратами или токсинами
1.4. Ассоциированная с:
1.4.1. заболеваниями соединительной ткани
1.4. 2. ВИЧ-инфекцией
1.4.3. портальной гипертензией
1.4.4. врожденными заболеваниями сердца
1.4.5. шистозоматозом
1.4.6. хронической гемолитической анемией
1.5. Персистирующая легочная гипертензия новорожденных
1’. Легочная вено-окклюзионная болезнь с/без капиллярного гемангиоматоза
2. Легочная гипертензия, обусловленная заболеваниями левых отделов сердца
2.1. Систолическая дисфункция
2.2. Диастолическая дисфункция
2.3. Клапанная болезнь
3. Легочная гипертензия, ассоциированная с заболеваниями легких и/или гипоксемией
3.1. Хроническая обструктивная болезнь легких (ХОБЛ)
3.2. Интерстициальные заболевания легких
3.3. Другие легочные заболевания со смешанными рестриктивными и обструктивными нарушениями
3.4. Нарушения дыхания во сне
3.5. Заболевания с альвеолярной гиповентиляцией
3.6. Длительное пребывание в высокогорье
3.7. Аномалии развития
4. Хроническая тромбоэмболическая легочная гипертензия
5. Легочная гипертензия со смешанными механизмами
5.1. Болезни крови: миелопролиферативные заболевания, спленэктомия
5.2. Системные заболевания: саркоидоз, гистиоцитоз Х, лимфангиолейомиоматоз, нейрофиброматоз, васкулиты
5.3. Метаболические заболевания: болезни накопления гликогена, болезнь Гоше, заболевания щитовидной железы
5.4. Другие: обструкция опухолью, фиброзирующий медиастинит, хроническая почечная недостаточность и диализ
Распространенность ЛАГ составляет 15 случаев на 1000000 населения. Первичная (идиопатическая) легочная гипертензия (39,2% всех случаев ЛАГ) больше распространена у женщин по сравнению с мужчинами (1,7:1), средний возраст пациентов составляет 37 лет. Семейная легочная гипертензия встречается в 3,9% ЛАГ, частота мутаций более 50%, спорадических случаев – 20%. Легочная гипертензия, ассоциированная с врожденными заболеваниями сердца (11,3%), часто встречается при синдроме Eisenmenger, дефекте межжелудочковой или межпредсердной перегородки (обычно небольшом <1,0 см и <2,0 см в диаметре соответственно), общем артериальном протоке, при пороках сердца после хирургической коррекции. ЛАГ, ассоциированная с системными заболеваниями соединительной ткани (преимущественно с системным склерозом), составляет 11,3%, с портальной гипертензией – 10,4%, применением аноректических препаратов – 9,5%, с ВИЧ-инфекцией – 6,2% случаев.
Легочная гипертензия, ассоциированная с заболеваниями левых отделов сердца, встречается при прогрессирующей сердечной недостаточности: у 60% пациентов с тяжелой систолической дисфункцией и 70% пациентов с изолированной диастолической дисфункцией левого желудочка.
При хронической обструктивной болезни легких, протекающей, как правило, с выраженной дыхательной недостаточностью, в 50% случаев определяют признаки PAH. Комбинация осложнений в виде легочного фиброза и эмфиземы легких ассоциируется с высоким риском развития легочной гипертензии.
Гистологические признаки ЛАГ характерны для пациентов с системной красной волчанкой, смешанным соединительнотканным заболеванием, ревматоидным артритом. У ВИЧ-инфицированных ЛАГ определяется в 6–12 раз чаще, чем в популяции. При этом отмечается прогрессирование симптомов легочной гипертензии, несмотря на агрессивную антиретровирусную терапию. Легочная гипертензия, ассоциированная с портальной гипертензией, встречается при гистологическом исследовании в 0,73% случаев циррозов печени. Исследования гемодинамических нарушений при циррозе печени позволяют выявить ЛАГ у пациентов, преимущественно нуждающихся в пересадке печени. К факторам, предрасполагающим к развитию ЛАГ, относят аноректические препараты центрального действия (аминорекс, производные фенфлюрамина), токсическое рапсовое масло, амфетамины, L-триптофан, кокаин. При гемоглобинопатиях распространенность ЛАГ составляет 10–30%. Не установлено, является ли ЛАГ причиной смерти при гемоглобинопатиях, но известно, что двухлетняя выживаемость пациентов с гемоглобинопатией и легочной гипертензией составляет 50%. Легочная гипертензия, клинически и гистологически не различимая с идиопатической ЛАГ, наблюдается у лиц с наследственными геморрагическими телеангиоэктазиями в 15% случаев. Существует ассоциация между тромбоцитозом, хроническим миелодиспластическим синдромом и легочной гипертензией. В редких случаях типичные гистологические изменения ЛАГ связаны с венопатиями или микроваскулопатиями, при которых наблюдается также легочная венозная гипертония, интерстициальный отек, гемосидероз и расширение лимфатических сосудов. Лекарственные препараты и токсические вещества, вызывающие развитие легочной гипертензии, классифицированы в табл. 1.
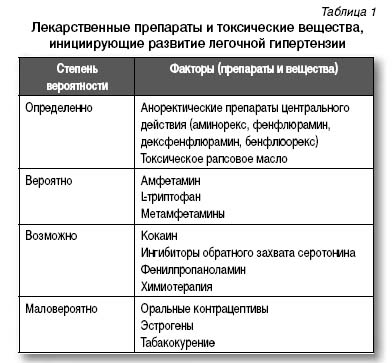
Прогноз при ЛАГ зависит от формы легочной гипертензии и течения основного заболевания. В среднем в течение года при современных методах лечения смертность составляет 15%. При идиопатической легочной гипертензии выживаемость пациентов через 1, 3, 5 лет составляет соответственно 68, 48, 35% (рис. 1).
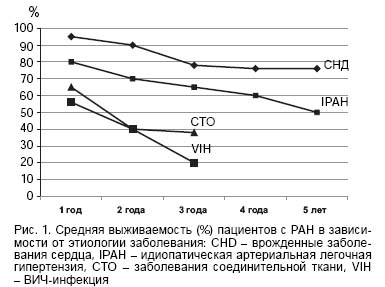
К предикторам неблагоприятного прогноза при легочной гипертензии относят высокий функциональный класс, низкую толерантность при тесте 6-минутной ходьбы (6-МХ) или кардиопульмональном нагрузочном тесте, высоком давлении в правом предсердии, значительной дисфункции правого желудочка, низком сердечном индексе, высоком уровне мозгового натрийуретического пептида, случаи системных заболеваний соединительной ткани.
Диагностика. Легочную гипертензию диагностируют в случае повышения среднего давления в легочной артерии (PAP) ≥ 25 мм рт.ст. в покое и/или более 30 мм рт.ст. при физической нагрузке, повышении легочного капиллярного давления заклинивания, давления в левом предсердии или конечного диастолического давления ≥15 мм рт.ст, а также легочного сосудистого сопротивления ≥ 3 ед. Wood. Прекапиллярная легочная гипертензия характеризуется средним давлением в легочной артерии ≥25 мм рт.ст., давлением заклинивания (PWP) ≥15 мм рт.ст., нормальным или сниженным значением СО. Она развивается при артериальной легочной гипертензии (группа 1), легочной гипертензии, ассоциированной с заболеваниями легких (группа 3), легочной гипертензии при хронической тромбоэмболии (группа 4), а также при смешанных механизмах легочной гипертензии (группа 5). При заболеваниях левых отделов сердца (группа 2) развивается посткапиллярная легочная гипертензия, для которой характерны среднее давление в легочной артерии ≥25 мм рт.ст., начальное давление (PWP) >15 мм рт.ст., нормальное или сниженное содержание СО, транспульмональный легочный градиент (разница между средним давлением в легочной артерии и начальным давлением) ≥12 мм рт.ст (пассивная легочная гипертензия) или >12 мм рт.ст. (реактивная).
В патогенезе легочной гипертензии участвуют основные патофизиологические механизмы: вазоконстрикция, редукция легочного сосудистого русла, снижение эластичности стенок легочных сосудов, облитерация просвета легочных сосудов (тромбоз, пролиферация гладкомышечных клеток). В случае первичной легочной гипертензии патологические изменения возникают в стенках дистальных легочных артерий (<500 µm в диаметре). Определяются гипертрофия медии, пролиферативные и фиброзные изменения интимы (концентрические и эксцентрические), адвентиций с признаками периваскулярной воспалительной инфильтрации и сочетанными повреждениями (дилатация, тромбоз).
Патофизиологические и патологоанатомические изменения при легочной гипертензии других групп зависят от этиологии основного заболевания. Вместе с тем ведущее значение для развития легочной гипертензии отводится дисфункции эндотелия, обусловливающей нарушение баланса вазоконстрикторов и вазодилататоров, вызывающей вазоконстрикцию и активирующей эндотелийзависимое звено гемостаза. Воспалительные клетки и тромбоциты также имеют важное значение в развитии легочной гипертензии. В плазме крови у пациентов с легочной гипертензией определяются повышенные уровни провоспалительных цитокинов, в тромбоцитах – нарушение метаболизма серотонина.
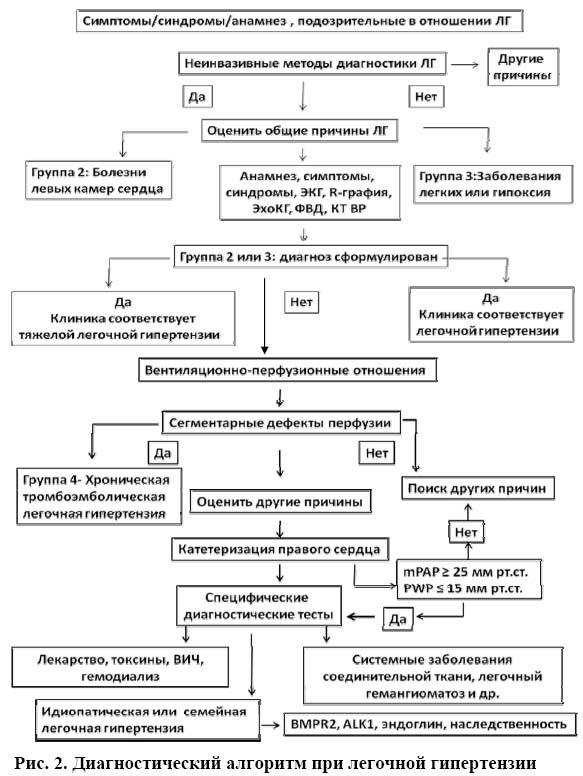
Диагностируют легочную гипертензию по клиническим и инструментальным признакам для оценки типа, функционального класса, этиологии основного заболевания (рис. 2).
Клинические симптомы у пациентов с ЛАГ не специфичны, что вызывает трудности для ранней диагностики. Отмечаются слабость, усталость, одышка, кровохарканье, ангинозная боль в области сердца, головокружение, абдоминальный дискомфорт.
Физикальные признаки включают пульсацию слева от грудины в четвертом межреберье, увеличение правого желудочка (при значительной гипертрофии и/или дилатации), при аускультации сердца – усиление второго тона во втором межреберье слева, пансистолический шум в случае трикуспидальной недостаточности, шум Грехема – Стилла. К признакам правожелудочковой недостаточности относятся пульсация шейных вен, гепатомегалия, периферические отеки, асцит. Выявляются признаки, характерные для основного заболевания: при эмфиземе легких – «бочкообразная» грудная клетка, изменение дистальных фаланг пальцев – «барабанные палочки» и «часовые стекла», при наследственной геморрагической телеангиоэктазии и системном склерозе – телеангиоэктазии на коже и слизистых, дигитальные язвы и т.д.
Электрокардиографическое исследование позволяет выявить признаки гипертрофии и перегрузки правого желудочка, дилатацию и гипертрофию правого предсердия. Гипертрофию правого желудочка определяют у 87%, а отклонение электрической оси сердца вправо у 79% пациентов с идиопатической легочной гипертензией. Низкая чувствительность (55%) и специфичность (70%) электрокардиографических признаков указывают на необоснованность использования метода для скрининга в диагностике легочной гипертензии. Желудочковые аритмии возникают редко, наджелудочковые аритмии встречаются часто в виде экстрасистолии, фибрилляции предсердий.
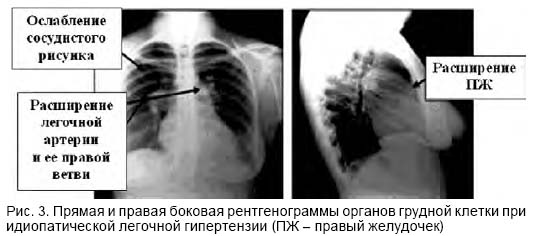
Рентгенологическое исследование грудной клетки в 90% случаев идиопатической легочной гипертензии указывает на характерные изменения. Отмечаются повышение прозрачности легочных полей на периферии вследствие обеднения легочного рисунка, выбухание ствола и левой ветви легочной артерии, формирующих II дугу по левому контуру сердца (прямая проекция), расширение корней легких, увеличение правых отделов сердца (рис. 3). При рентгенологическом исследовании выявляются изменения легких и сердца, которые могли инициировать развитие легочной гипертензии.
Функциональное исследование легких и газового состава крови выполняются с целью диагностики степени вентиляционной и дыхательной недостаточности, а также уточнения характера нарушений (обструктивные, рестриктивные). При легочной гипертензии отмечаются уменьшение диффузионной способности монооксида углерода (40–80% от нормального значения), снижение paO2, paCO2. Снижение легочных объемов и скоростных показателей вентиляционной функции, гипоксемия определяются при тяжелом течении легочной гипертензии на ранних стадиях заболевания.
Трансторакальная эхокардиография (ЭхоКГ) относится к наиболее информативным методам диагностики легочной гипертензии, а также гипертрофии и дилатации правых отделов сердца, гемодинамических расстройств. Методом ЭхоКГ диагностируются клапанные пороки сердца, болезни миокарда, врожденные пороки, приводящие к развитию легочной гипертензии. По степени трикуспидальной регургитации рассчитывается среднее давление в легочной артерии (модифицированное уравнение Бернулли). Метод неинвазивной оценки давления в легочной артерии коррелирует с величиной давления, измеренной при катетеризации правых отделов сердца и легочной артерии. Трикуспидальная недостаточность характерна для большинства (74%) пациентов с легочной гипертензией. Среднее давление в легочной артерии зависит от возраста, пола, массы тела. Диагноз мягкой легочной гипертензии может быть установлен при среднем давлении в легочной артерии ≥36–50 мм рт.ст., скорости трикуспидальной регургитации 2,8–3,4 м/с.
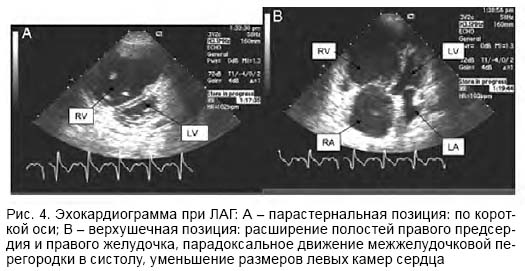
Помимо трикуспидальной недостаточности, при легочной гипертензии определяются расширение полостей правого предсердия и желудочка, увеличение толщины передней стенки правого желудочка, изменение характера движения межжелудочковой перегородки (парадоксальное смещение в систолу в сторону правого желудочка) (рис. 4).
Вентиляционно-перфузионная сцинтиграфия наиболее информативна при легочной гипертензии, обусловленной тромбоэмболией легочной артерии. Определяются дефекты перфузии в долевых и сегментарных зонах без нарушений легочной вентиляции. Чувствительность вентиляционно-перфузионной сцинтиграфии в диагностике тромбоэмболии легочной артерии составляет 90–100%, специфичность – 94–100%. В случае легочной гипертензии при паренхиматозном заболевании легких метод позволяет выявить дефекты перфузии, соответствующие вентиляционным нарушениям.
Методом компьютерной томографии высокого разрешения с контрастированием сосудов легких оценивается состояние сосудов, сердца и легочных полей. Метод играет важную роль в дифференциальной диагностике легочной гипертензии при поражении легочной паренхимы, обусловленной эмфиземой легких, интерстициальными легочными болезнями. При контрастировании сосудистого русла выявляются признаки нарушения легочного кровообращения, вызванного тромбоэмболией ветвей легочной артерии.
Магнитно-резонансная томография относится к неинвазивным методам, позволяющим получить информацию о структуре и функции сердца и легочных сосудов. Метод применяется для верификации диагноза идиопатической легочной гипертензии, а также легочной гипертензии, ассоциированной с врожденными пороками сердца, тромбоэмболией ветвей легочной артерии.
Катетеризация правых отделов сердца и острые тесты на вазореактивность выполняются для оценки степени тяжести легочной гипертензии, развившихся гемодинамических нарушений, прогноза эффективности проводимого лечения. В табл. 2 представлены препараты для острого вазодилатирующего теста. При выполнении катетеризации анализируются основные гемодинамические параметры.

Гемодинамические параметры, необходимые для диагностики легочной гипертензии:
- Сатурация кислорода;
- Давление в правом предсердии и правом желудочке;
- Давление в легочной артерии – систолическое, диастолическое, среднее;
- Давление заклинивания в легочных капиллярах;
- Сердечный выброс/индекс;
- Легочное сосудистое сопротивление;
- Системное артериальное давление;
- Частота сердечных сокращений;
- Результаты острого теста с вазодилататором.
Лабораторные исследования (общий анализ крови, биохимический – оценка функции печени, почек, содержание белка, иммунологический – гормоны щитовидной железы, тесты на ВИЧ, волчаночный антикоагулянт, коагулограмма) выполняют в объеме, необходимом для диагностики этиологии легочной гипертензии. У пациентов с идиопатической легочной гипертензией высокий уровень мочевой кислоты в сыворотке крови. Повышенная плазменная концентрация мозгового натрийуретического пептида (BNP) появляется при правожелудочковой недостаточности и наряду с увеличенной концентрацией в сыворотке норадреналина, эндотелина-1 и тропонина T относится к факторам неблагоприятного прогноза.
Тесты. Для объективной оценки функциональной способности пациентов с легочной гипертензией используют тест с 6-МХ и оценкой одышки по Borg G. (1982), а также кардиопульмональные нагрузочные тесты с оценкой газообмена.
Функциональная классификация легочной гипертензии проводится по модифицированному варианту классификации (NYHA) сердечной недостаточности (WHO, 1998).
Класс I – пациенты с легочной гипертензией без ограничений физической активности. Обычная физическая активность не вызывает одышку, слабость, боль в грудной клетке, головокружение.
Класс II – пациенты с легочной гипертензией и сниженной физической активностью. Комфортно они ощущают себя в покое, обычная физическая активность вызывает одышку, слабость, боль в грудной клетке, головокружение.
Класс III – пациенты с легочной гипертензией с выраженным ограничением физической активности. Комфортно они ощущают себя в покое, небольшая физическая активность вызывает одышку, слабость, боль в грудной клетке, головокружение.
Класс IV – пациенты с легочной гипертензией, не способные проявлять физическую активность без появления вышеперечисленных симптомов. Отмечают признаки правожелудочковой недостаточности. Одышка, усталость присутствуют в покое, дискомфорт возрастает при минимальной физической активности.
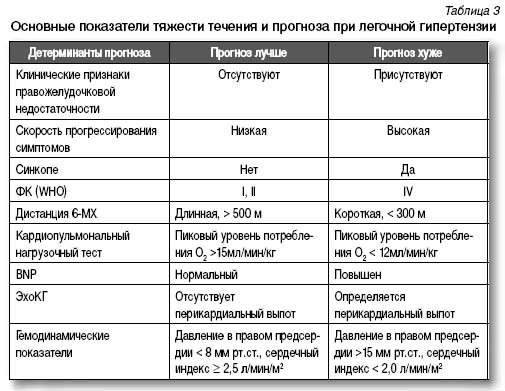
К основным параметрам, указывающим на тяжесть легочной гипертензии и прогноз жизни пациентов, относят признаки правожелудочковой недостаточности, скорость прогрессирования симптомов, синкопе, функциональный класс (WHO), дистанцию при 6-МХ, результаты кардиопульмональных нагрузочных тестов, уровень BNP в плазме крови, показатели ЭхоКГ, гемодинамические нарушения (табл. 3).
Лечение легочной гипертензии включает с разным уровнем доказательности общие рекомендации, направленные на снижение риска ухудшения течения заболевания: предупреждение беременности – уровень доказательности I-С, вакцинирование от гриппа и пневмококковой инфекции – I-С, контролируемая реабилитация – IIa-B, психосоциальная поддержка – IIa-C, дозирование физической активности – III-C. Выбор лекарственной терапии вызывает трудности, поскольку контролируемые исследования, доказывающие эффективность и безопасность медикаментозных препаратов немногочисленны. Вместе с тем уровень доказательности применения поддерживающей терапии (диуретики – I-С, оксигенотерапия – I-С, оральные антикоагулянты – II-C, дигоксин – IIb-C) достаточно высокий. Диуретические препараты назначаются в случае сердечной недостаточности, с тщательным контролем концентрации электролитов в крови, состояния функции почек, а также объема циркулирующей крови и системного артериального давления. Оксигенотерапия (12–15 часов в сутки) показана при легочной гипертензии у пациентов с ХОБЛ, уровень поддерживаемой сатурации должен сохраняться не ниже 90%. Дигоксин применяется при симптомах сердечной недостаточности и приступах фибрилляции предсердий. Антикоагулянтная терапия проводится при целевом уровне МНО 1,5–2,5 в случае идиопатической легочной гипертензии; при ассоциированной легочной гипертензии величина показателя вариабельна и зависит от основного заболевания.
При положительном результате острого теста на вазореактивность назначают блокаторы кальциевых каналов (БКК), эффективность которых при легочной гипертензии показана в клинических исследованиях (уровень доказательности I-C при ФК I-III) (табл. 4). Рекомендованы к применению дилтиазем и дигидропиридиновые БКК, при этом выбор препарата определяет исходная частота сердечных сокращений.
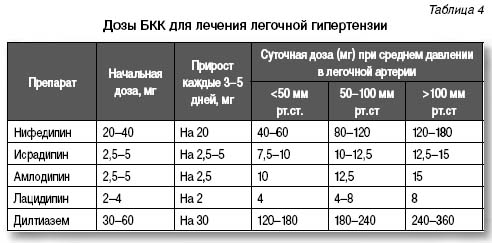
Амлодипин (Нормодипин, ОАО «Гедеон Рихтер», Венгрия) относится к препаратам первого ряда у пациентов с легочной гипертензией и правожелудочковой сердечной недостаточностью. Лечение начинают с малых доз препарата, осторожно проводят титрование до высоких доз (12,5–15 мг/сут), коррелирующих с уровнем среднего давления в легочной артерии (см. табл. 4). Клинико-гемодинамические эффекты (снижение давления в легочной артерии, уменьшение легочного сосудистого сопротивления) при длительном применении амлодипина наблюдаются у 50% пациентов.
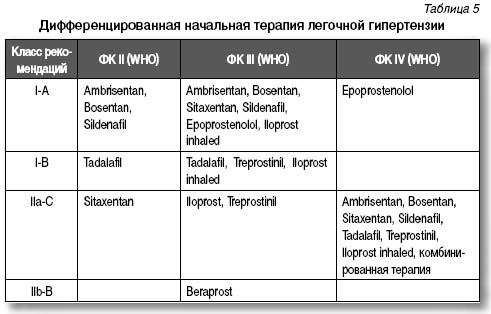
В случае отрицательного ответа на острое введение вазодилататора начальная терапия легочной гипертензии проводится простагландинами, антагонистами рецепторов эндотелина, оксидом азота и ингибиторами фосфодиэстеразы типа 5 (табл. 5)
Простагландины (Epoprostenolol Iloprost, Treprostinil, Beraprost) рассматриваются как перспективная группа препаратов для лечения легочной гипертензии, поскольку они проявляют вазодилатирующие, антиагрегационные и антипролиферативные свойства. Результаты наблюдений за эффективностью применения простагландинов показали, что и в случаях отрицательной острой пробы на вазодилатацию у пациентов, получавших препараты указанной группы, отмечалось улучшение течения легочной гипертензии идиопатической и ассоциированной с системными заболеваниями соединительной ткани, пороками сердца, ВИЧ-инфекцией.
Применение антагонистов рецепторов эндотелина (Ambrisentan, Bosentan, Sitaxentan) основывается на экспрессии в легких эндотелина-1, вызывающего вазоконстрикторный и митогенный эффекты, и его роли в патогенезе легочной гипертензии. Длительное назначение препарата продемонстрировало снижение ФК, улучшение толерантности к физической нагрузке, гемодинамических параметров. Появление нежелательных реакций (повышение уровня печеночных ферментов, анемия, задержка жидкости, возможная тестикулярная атрофия и др.) ограничивает назначение антагонистов рецепторов эндотелина.
Оксид азота и ингибиторы фосфодиэстеразы типа 5 (Sildenafil, Tadalafil) применяются у больных с идиопатической легочной гипертензией в случае неэффективности стандартной медикаментозной терапии. Оксид азота назначается ингаляционно в течение 2–3 недель 2–40 ppm в течение 5–6 часов. Применение ингибиторов фосфодиэстеразы типа 5 снижает легочное сосудистое сопротивление, улучшает гемодинамику и переносимость физической нагрузки. Результаты исследования Sildenafil показали хорошую переносимость и эффективность препарата при легочной гипертензии различной этиологии.
В случае неэффективности монотерапии в лечении легочной гипертензии используют комбинированную терапию, назначая два либо три препарата разных групп. Хирургические методы лечения включают баллонную предсердную септостомию и трансплантацию легких либо комплекса легкие–сердце.
Статьяподготовленапоматериалам Guidelines for the diagnosis and treatment of pulmonary hypertension ESC, ERS, ISHLT, 2009 г.
Медицинские новости. – 2009. – №15. – С. 13-18.
Внимание! Статья адресована врачам-специалистам. Перепечатка данной статьи или её фрагментов в Интернете без гиперссылки на первоисточник рассматривается как нарушение авторских прав.